Ventilação não invasiva
Introdução
Definição
Método ventilatório em que a pressão positiva é aplicada à via aérea do doente através de interfaces nasais (cânulas binasais, máscara ou tubo nasofaríngeo), sem a utilização de entubação traqueal.
Conceitos
- nCPAP (nasal continuous positive airway pressure): administração de pressão positiva durante todo o ciclo respiratório a recém-nascido (RN) em respiração espontânea.
- nBiPAP (nasal bilevel/ biphasic positive airway pressure): dois níveis de pressão positiva nas vias aéreas durante todo o ciclo.
- Não sincronizado e com Ti longo: CPAP bilevel.
- Sincronizado e com Ti curto: BiPAP sincronizado.
- nIPPV/ nSIPPV (nasal intermitent positive pressure ventilation/ nasal synchronized intermitent positive pressure ventilation): modo ventilatório não invasivo semelhante ao método de ventilação invasiva convencional IPPV/ SIPPV.
- NIV-NAVA (noninvasive ventilation - neurally adjusted ventilatory assist): utilização de sinal electromiográfico do diafragma através de cateter esofágico para sincronização e determinação do nível de assistência ventilatória.
- nHFV (nasal high frequency ventilation): modo ventilatório não invasivo semelhante ao método de ventilação de alta frequência.
Interfaces
- cânulas binasais;
- máscara nasal;
- cânula uninasal ou tubo nasofaríngeo – de um modo geral não recomendado, menor eficácia.
Vantagens e efeitos
Vantagens
- Redução dos efeitos adversos associados à entubação traqueal e ventilação invasiva:
- volutrauma;
- barotrauma;
- infecção/ inflamação (biotrauma);
- lesões laringo-traqueais (endotrauma).
- Facilidade de aplicação.
- Boa relação custo-eficácia.
Efeitos
- recrutamento alveolar;
- aumento da capacidade residual funcional;
- melhoria da distensibilidade pulmonar e estabilização da parede torácica;
- optimização da libertação de secreções;
- redução do número de episódios de apneias;
- diminuição do colapso das pequenas vias aéreas, reduzindo o air trapping;
- diminuição do trabalho respiratório;
- promoção do crescimento pulmonar.
Indicações e contraindicações
Indicações
- Síndrome de dificuldade respiratória (SDR)/ doença das membranas hialinas (DMH).
- 1ª intenção, início precoce (na sala de partos, se possível) em todos os RN pré-termo com SDR, em respiração espontânea, sem necessidade de entubação traqueal.
- Pós-surfactante (INSURE) ou durante a administração de surfactante (MIST/ LISA).
- Pós-extubação da ventilação mecânica invasiva.
- Apneia da prematuridade (especialmente apneia obstrutiva).
- Apneias persistentes apesar de terapêutica adequada com xantinas.
- Taquipneia transitória do RN.
- Outras.
- Atelectasia.
- Pneumonia.
- Síndrome de aspiração meconial ligeira.
- Laringomalácia/ traqueomalácia/ broncomalácia.
Contra-indicações
- Depressão do estado de consciência/ ausência de reflexo da tosse e gag reflex.
- Paragem respiratória iminente.
- Instabilidade hemodinâmica.
- Malformação/ alteração estrutural da via aérea.
- Paralisia das cordas vocais.
- Obstrução fixa da via aérea.
- Fenda labial ou palatina.
- Atrésia das coanas.
- Fístula traqueo-esofágica.
- Hérnia diafragmática congénita.
- Pneumotórax.
- Cirurgia gastrointestinal recente.
- Enterocolite necrosante ou perfuração intestinal espontânea.
- Gastrosquisis.
Cuidados gerais
Cuidados associados ao início e manutenção de VNI
- Desobstrução das vias aéreas.
- Escolha de barrete de fixação e de cânulas binasais de dimensões adequadas. As cânulas nasais devem ser as de maior calibre possível, sem causar pressão nas narinas.
- Fixar adequadamente as cânulas nasais usando as tiras do barrete. As cânulas devem estar em linha com o nariz, não o repuxando.
- Alternar entre cânulas nasais e máscara nasal para prevenir o aparecimento de lesão das narinas.
- Manter região nasal seca.
- Utilizar penso hidrocolóide para reduzir as lesões cutâneas e favorecer a adaptação, reduzindo a fuga de ar.
- Evitar aspiração nasal (maior risco de traumatismo das mucosas).
- Instilar NaCl a 0,9% para verificar permeabilidade, limpar as narinas e de seguida aspirar a orofaringe.
- Humidificar e aquecer a mistura gasosa administrada.
- Colocar sonda orogástrica para escape de ar.
- Utilizar a chupeta para evitar/ diminuir a perda de pressão pela orofaringe.
Tratamento
Abordagem prática
Iniciar ventilação não invasiva (VNI) em todos os recém-nascidos (RN) com risco de síndrome de dificuldade respiratória (SDR) / doença de membranas hialinas (DMH)
A abordagem inicial dependerá dos seguintes factores:
- experiência da Unidade;
- imaturidade do RN
- IG bilevel/ nIPPV;
- IG > 29 sem e/ ou peso > 1000 g – CPAP;
- gravidade da patologia
- menor gravidade – CPAP;
- maior gravidade – ponderar CPAP bilevel/ nIPPV.
- Se insucesso do CPAP optimizado, considerar a utilização de CPAP bilevel ou nIPPV antes de ventilar invasivamente.
Continuous positive airway pressure (CPAP) nasal
- Eficácia comprovada na abordagem do RN pré-termo com SDR:
- menos dias de ventilação mecânica e menor dependência de O2 aos 28 dias (quando comparado com entubação traqueal e surfactante);
- prevenção da falência de extubação.
- Ventiladores
- Fluxo contínuo (ex.: ventiladores convencionais, bubble CPAP).
- Fluxo variável (ex.: Infant Flow SiPAP® – mais utilizado; Fabian®; SLE®6000; Leoni®plus; Medijet®) – fluxo inverte durante a expiração.
- Reduz o trabalho respiratório.
- Pressões administradas parecem ser mais constantes.
- Parâmetros
- PEEP – 4-8 cmH2O.
- FiO2 – de acordo com SpO2 alvo.
| Indicações | ||||
| Parâmetros iniciais | SDR | Pós-extubação | Apneia da prematuridade | Taquipneia transitória |
| PEEP (cmH2O) | 6 | 5-6 | 4-5 | 4-5 |
| FiO2 (%) | Necessário para SpO2 ≥ 90% | 5% acima da FiO2 pré-extubação |
Necessário para SpO2 ≥ 90% | Necessário para SpO2 ≥ 90% |
| Em caso de agravamento | 1º excluir ar ectópico | |||
| PEEP (cmH2O) | Aumentar em frações de 0,5-1 cmH2O (máx. 8 cmH2O; valores > 8 associados a maior fuga pela orofaringe, maior risco de hiperinsuflação e ar ectópico e mais efeitos hemodinâmicos) |
Pressões ≥ 6 cmH2O geralmente sem interferência com apneias |
Não ultrapassar 5 cmH2O (risco de hiperinsuflação e ar ectópico) |
|
| FiO2 (%) | Aumentar em frações de 5% (máx. 60%) | Aumentar FiO2 geralmente sem interferência com apneias | Aumentar em frações de 5% (máx. 60%) | |
CPAP bilevel
- Conceito semelhante ao do CPAP.
- Permite respiração espontânea em dois níveis distintos de PEEP (não sincronizado), com melhor recrutamento alveolar e menor trabalho respiratório.
- Estudos mostraram menos dias de suporte ventilatório e menos dias de suplemento de O2, quando comparado com CPAP.
- Ventiladores
- Fluxo contínuo (ex.: SLE®6000, Giulia®).
- Fluxo variável (ex.: Infant Flow SiPAP® - mais utilizado; Fabian®; Leoni® plus).
- Parâmetros
- Low PEEP – 4-6 cmH2O.
- High PEEP – 2-3 cmH2O acima da Low PEEP (6-9 cmH2O).
- T-high, tempo em segundos do nível superior de PEEP – 1-3 s.
- Frequência – 10-30 ciclos/minuto.
- FiO2 – de acordo com SpO2 alvo.
| Indicações | |||
| Parâmetros iniciais | SDR | Pós-extubação | Apneia da prematuridade |
| Low PEEP (cmH2O) | 6 | 5-6 | 4 |
| High PEEP (cmH2O) | 8 | 7-8 | 6 |
| Ti (s) | 1,0-3,0 | 1,0-3,0 | 0,5-1,0 |
| FR (cpm) | 10-15 | 10-15 | 10-30 |
| FiO2 (%) | Necessário para SpO2 ≥ 90% | 5% acima da FiO2 pré-extubação |
Necessário para SpO2 ≥ 90% |
Biphasic positive airway pressure (BiPAP) sincronizado
- Dois níveis de pressão aplicados durante o ciclo respiratório.
- Tentativa de sincronizar com os movimentos respiratórios do RN.
- RN ou lactentes com displasia broncopulmonar.
- Hipo-oxigenação.
- Hipoventilação.
- RN ou pequeno lactente com bronquiolite.
- RN ou lactentes com displasia broncopulmonar.
- Ventiladores
- Ex.: Infant Flow SiPAP® (o mais utilizado).
- Parâmetros
- PEEP – 5-6 cmH2O.
- PIP – 8-13 cmH2O.
- Tempo inspiratório – 0,4-0,5 s.
- Frequência respiratória de backup – 20-30 cpm.
- Tempo de apneia – 15-20 s.
- FiO2 – de acordo com SpO2 alvo.
- Conceito semelhante a nSIPPV mas, devido a características técnicas do sistema Infant flow SiPAP®, tem algumas limitações:
- sincronização com cápsula abdominal nem sempre eficaz (ex.: peso do RN
- PIP limitada a 15 cmH2O (modo Biphasic TR);
- Ti curto (0,3-0,4 s – fisiológico) insuficiente para atingir pressão desejada.
nIPPV/ nSIPPV (nasal synchronized intermitent positive pressure ventilation)
- Método de VNI semelhante ao método de ventilação invasiva convencional IPPV/ SIPPV, mas através de interfaces nasais.
- Evidência mostra que, quando comparado com CPAP, a nIPPV previne a falência de extubação, reduz o número de apneias e, quando usado de primeira intenção, reduz a necessidade de ventilação mecânica invasiva. Modo sincronizado parece ter benefícios.
- Ventiladores
- nIPPV (não sincronizado)
- Ex.: Babylog® VN500, Fabian®, Leoni® plus, SLE® 6000.
- nSIPPV (sincronizado)
- Sensor de fluxo – Giulia®.
- nIPPV (não sincronizado)
- Parâmetros
- PEEP – 4-6 cmH2O.
- PIP – 8-20 cmH2O.
- Tempo inspiratório – 0,3-0,5 s.
- Frequência respiratória (de backup em nSIPPV) – 10-50 cpm.
- FiO2 – de acordo com SpO2 alvo.
| Indicações | |||
| Parâmetros iniciais | SDR | Pós-extubação | Apneia da prematuridade |
| PEEP (cmH2O) | 6 | = à pré-extubação | 4 |
| PIP (cmH2O) | 12-20 cm | = ou +2 à pré-extubação | 8-12 |
| Ti (s) | 0,3-0,5 | = à pré-extubação | 0,3-0,5 |
| FR (cpm) | 10-50 | = à pré-extubação | 10-50 |
| FiO2 (%) | Necessário para SpO2 ≥ 90% | 5% acima da FiO2 pré-extubação |
Necessário para SpO2 ≥ 90% |
Desmame
Quando iniciar?
- Estabilidade clínica.
- Ausência de SDR.
- SpO2 e gasimetrias normais.
- Ausência de apneias.
CPAP
- Redução de FiO2 de acordo com SpO2.
- Desmame de pressão até 4-5 cmH2O (recém-nascido de muito baixo peso até 3-4 cmH2O) de acordo com a clínica e a gasimetria.
- Descontinuar quando atingida estabilidade.
- Ponderar passar a cânulas nasais de alto fluxo.
- Reconexão se agravamento clínico ou gasimétrico.
CPAP bilevel
- Redução de FiO2 de acordo com SpO2.
- Redução das pressões
- High PEEP até 6 cmH2O;
- Low PEEP até 4 cmH2O;
- Passar a CPAP 5-6 cmH2O.
- Redução do T-high.
- Redução da frequência.
nIPPV/ nSIPPV
- Redução de FiO2 de acordo com SpO2.
- Redução das pressões
- PIP até 8 cmH2O;
- Passar a CPAP 5-6 cmH2O.
Falência de VNI
| SDR | Apneia da Prematuridade | Taquipneia transitória | |
| Critérios de falência | Aumento do trabalho respiratório, PCO2 > 65 mmHg, pH 5 dias de vida), aumento da necessidade de O2 (FiO2 50-60%) apesar de parâmetros máximos e da optimização da interface | Recorrência de apneias (> 2 episódios/h em 6 h que necessitem estímulo táctil) em RN com terapêutica com xantinas | Critérios de SDR + má adaptação e agitação em RN termo ou pré-termo tardio (risco de hiperinsuflação e ar ectópico) |
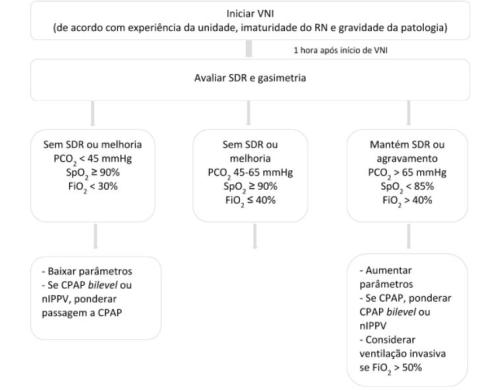
Algoritmo
Bibliografia
- Guimarães J, et al, editores. Ventilação Neonatal, Manual Prático. Unidade de Cuidados Intensivos Neonatais, HSFX. 2016
- Gupta N, et al. Continuous Positive Airway Pressure in Preterm Neonates: An Update of Current Evidence and Implications for Developing Countries. Indian Pediatr. 2015;52:319-328
- O’Brien K, et al. Infant flow biphasic nasal continuous positive airway pressure (BP- NCPAP) vs. infant flow NCPAP for the facilitation of extubation in infants’ ≤ 1,250 grams: a randomized controlled trial. BMC Pediatrics. 2012;12:43
- Lemyre B, Davis PG, De Paoli AG, Kirpalani H. Nasal intermittent positive pressure ventilation (NIPPV) versus nasal continuous positive airway pressure (NCPAP) for preterm neonates after extubation. Cochrane Database of Systematic Reviews 2017, Issue 2. Art. No.: CD003212. DOI: 10.1002/14651858.CD003212.pub3
- Nona J, et al. Ventilação Não invasiva. Consensos em Neonatologia. Sociedade Portuguesa de Neonatologia. 2014
- Greenough A, Lingam I. Invasive and non-invasive ventilation for prematurely born infants – current practice in neonatal ventilation. Expert Rev Respir Med. 2016;10(2):185-192
-
Iyer NP, Mhanna MJ. The role of surfactant and non-invasive mechanical ventilation in early management of respiratory distress syndrome in premature infants. World J Pediatr. 2014;10(3):204-210
Deseja sugerir alguma alteração para este tema?
Existe algum tema que queira ver na Pedipedia - Enciclopédia Online?


